Что такое ишемический колит
Ишемия — нарушение кровообращения в каком-либо органе или части его. Об ишемической болезни сердца знают практически все. Проблема очень распространенная. Причина в особенностях кровотока: кровеносные сосуды сердца (система коронарных артерий) имеют очень мало коллатералей (сосудистых «перемычек», шунтов). Поэтому при нарушении кровообращения (например, по причине атеросклеротической бляшки) страдает от недостатка кровообращения часть сердечной мышцы. При острой ишемии (инфаркт) часть мышцы отмирает. С кровообращением кишечника все несколько получше. Петли кишки имеют в брюшной полости определенную степень свободы, они смещаются друг относительно друга, изменяется просвет кишки при прохождении перистальтической волны. В такой ситуации кровоток должен быть бесперебойным. Так и есть, благодаря наличию коллатералей. Коллатерали лучше всего выражены в тонком кишечнике, артерии соединяется между собой полукруглыми арками.
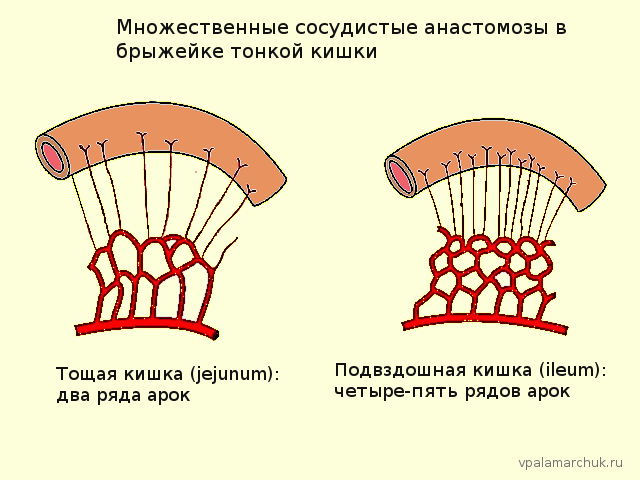
В толстом кишечнике кровоток похуже чем в тонком, единственная коллатераль — артерия Драммонда (Drummond).
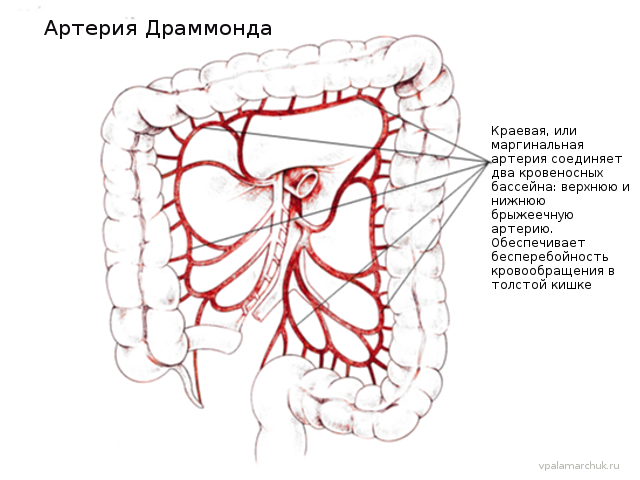
Артерию, которая объединяет весь толстый кишечник, назвали в честь талантливого английского хирурга, Хамильтона Драммонда, описавшего ее в 1913 году
Тем не менее, ишемический некроз (инфаркт кишечника) толстой кишки встречается редко, чего не скажешь о легких и умеренных формах ишемии кишечника. Неполноценное кровообращение в кишечнике — причина периодических болей в животе у возрастных пациентов более чем в трети случаев!
А вот диагноз «ишемический колит» ставят очень редко. Связано это с неспецифичностью клинических проявлений болезни, недостаточные знания врачей о ней. Проблем с диагностикой при инфаркте кишечника обычно не возникает, но на ранних стадиях (когда болезнь поддается терапии) проблему специалисты не видят. По данным исследований Лазебник Л.Б. в 75,5% вскрытий умерших от ишемической болезни сердца, атеросклероза сосудов шеи, атеросклероза сосудов нижних конечностей, гипертонической болезни (это диагнозы колоссального количества пациентов!) был выявлен атеросклероз брюшного отдела аорты, брыжеечных артерий и чревного ствола.
Ранее недостаток кровообращения в кишечнике описывали разными названиями: «брюшная ангина», «брюшная жаба» (по аналогии с «грудной жабой» — ишемии сердца), «ишемическая болезнь органов пищеварения». Сейчас нарушения кровообращения в органах брюшной полости определяют в собирательный диагноз: абдоминальный ишемический синдром (АИС). Ишемический колит — это наиболее распространенная форма ишемии в составе АИС. На его долю приходится 50-60% случаев. В среднем встречается с частотой 4,5-44 случая на 100 000 населения. Наряду с дивертикулезом и ангиодисплазией является самой частой причиной толстокишечного кровотечения.
История
Описание гангрены толстого кишечника относится ко второй половине 19-го века (болезнь описана как осложнение перевязки крупного артериального сосуда). Описание «обратимой окклюзии сосудов толстой кишки» дали Марстон, Филс и Томас в 1966 году. Нет, были и описания клиники до этого, но в основном наблюдения касались посмертных случаев или некроз кишки наблюдался на операции. Марстон с коллегами описали три случая ишемического колита, когда ишемический колит был выявлен по клиническим и рентгенологическим признакам. Это было очень важно, так как пациенту был установлен диагноз в первые 24 часа, что позволило начать лечение и избежать лапаротомии. Тогда и были описаны известные симптомы при рентгенографии с бариевой клизмой: симптом «отпечатка большого пальца» и симптом «пилы». Рентгенография с барием была ключевой в диагностике. Поначалу хроническую ишемию считали осложнением неспецифического язвенного колита(НЯК), но сомнения закрались практически сразу: пациенты обычно были разных возрастных групп (пациенты НЯК чаще всего молодежь, а ишемия кишечника наблюдается у пожилых). Так ишемический колит стал самостоятельным заболеванием.
Этиология
Суть заболевания сводится к недостаточному кровоснабжению стенки кишки и таких причин много.
Часто явная причина ишемии не выявляется, это и затрудняет диагностику. Пациенты с ишемическим колитом чаще всего имеют множественные факторы риска сосудистых заболеваний: это пожилые люди, лица с сердечной аритмией и нарушениями системы гемостаза. По непонятным причинам у пациентов с синдромом раздраженной кишки в 3 раза увеличивается риск ишемического колита.
К другим заболеваниям, влияющим на кровоток толстой кишки относят гипертоническую болезнь, почечную недостаточность, нефропатию и сахарный диабет. Как уже отмечалось — патология системы свертывания играет роль в развитии болезни. Патология системы гемостаза выявлялась, по разным данным, в 28-74% случаев. Антифосфолипидные антитела и мутации фактора 5 (фактора Лейдена) обнаруживаются в 10 раз чаще у пациентов с ишемическим колитом.
У молодых пациентов кровообращение может нарушаться как осложнение васкулитов, приема препаратов и медикаментов, серповидно-клеточной анемией. Даже полет на самолете может быть этиологическим фактором!
Развитию ишемического колита могут способствовать аномалии отхождения и положения брыжеечных артерий. Артерии могут сдавливаться извне опухолями.
И еще. Так уж природа задумала, что в экстренной ситуации происходит перераспределение кровообращения в жизненно-важные органы: сердце, легкие, головной мозг (такое «аварийное питание»). Кишечник к таким органам не относится. Поэтому рецепторы брыжеечных кровеносных сосудов очень чувствительны к гормонам стресса (адреналин, норадреналин, кортикостероиды), которые могут заметно сужать их просвет. Описаны случаи ишемии кишечника после приема сосудосуживающих препаратов, таких как эфедрин, адреналин, вазопрессин, мезатон. Не возникало ли у вас сильной боли в левых отделах живота после сильного стресса? Не исключено, что причина в временном спазме кишечных сосудов.
Но главной и основной причиной является атеросклероз в системе верхней и нижней брыжеечной артерии.
В любом случае, какой бы не была причина, она будет приводить к ухудшению кровоснабжения кишечной стенки. Тяжесть ишемии будет определять, произойдет ли полный некроз стенки кишки или повреждена будет только слизистая оболочка.
Изнутри кнаружи: как развивается ишемия
Ишемия толстой кишки обычно является результатом сокращения кровотока, недостаточного для питания тканей. Самые первые проявления (они же и самые сильные) всегда находятся в слизистой оболочке толстой кишки. В дальнейшем изменения будут распространяться от слизистой вплоть до серозной. Внутренний слизистый слой — самый чувствительный к кислородному голоданию слой кишечника. При резком снижении давления в брыжеечных артериях, она повреждается уже через 20-60 минут, тогда как поражение всей стенки происходит в течение 8-16 часов. Дополнительное поражение слизистого слоя возникает даже тогда, когда кровоток восстанавливается, казалось бы… Дело в том, что кислород запускает перекисное окисление липидов в клетках, свободные радикалы разрушают клеточные мембраны. Ухудшает ситуацию то, что ишемия приводит к повышению проницаемости капилляров, которое приводит к дополнительному отеку тканей и сжатию сосудов. Круг замыкается.
У человека через толстый кишечник протекает 20-35% всего кровотока организма. Чтобы вызвать ишемию, локальный кровоток должен быть снижен на половину. Это говорит о том, что кишечник довольно устойчив к коротким периодам с низким кровообращением. За счет коллатералей происходит перераспределение кровообращения и ситуация компенсируется вплоть до тех пор, пока давление в брыжеечной артерии не опустится ниже 40-45 мм рт. ст.
Где тонко там и рвется: слабые звенья брыжеечного кровообращения
Развитие ишемической болезни толстой кишки, связанное с внезапной окклюзией сосудов (обычно при тромбозах и эмболиях), как правило сопровождается развитием гангрены, хотя и не исключается переход в хроническую форму с постепенным формированием стриктуры или длительным течением язвенного колита. Развитие той или иной формы заболевания в данной ситуации обусловлено состоянием коллатерального кровообращения, диаметром повреждаемого сосуда и степенью его окклюзии.
Тем не менее возможны неокклюззивные поражения, которые связаны с анатомическими особенностями кровообращения толстой кишки.
Стоит отметить, что в толстой кишке, по сравнению с другими органами живота, кровоток самый низкий. Помимо этого, существуют слабые места в ее кровообращении. Такими «слабыми звеньями» являются анастомозы между ветвями магистральных сосудов толстого кишечника. Хуже всего кишка кровоснабжается в местах «водоразделов», где встречается кровоток верхней и нижней брыжеечных артерий (точка Гриффитса) и нижней брыжеечной артерии и прямокишечных артерий, отходящих от внутренней подвздошной артерии (точка Судека).
Ослаблен кровоток также и в правых отделах толстой кишки из-за слабой выраженности краевой артерии Драммонда.
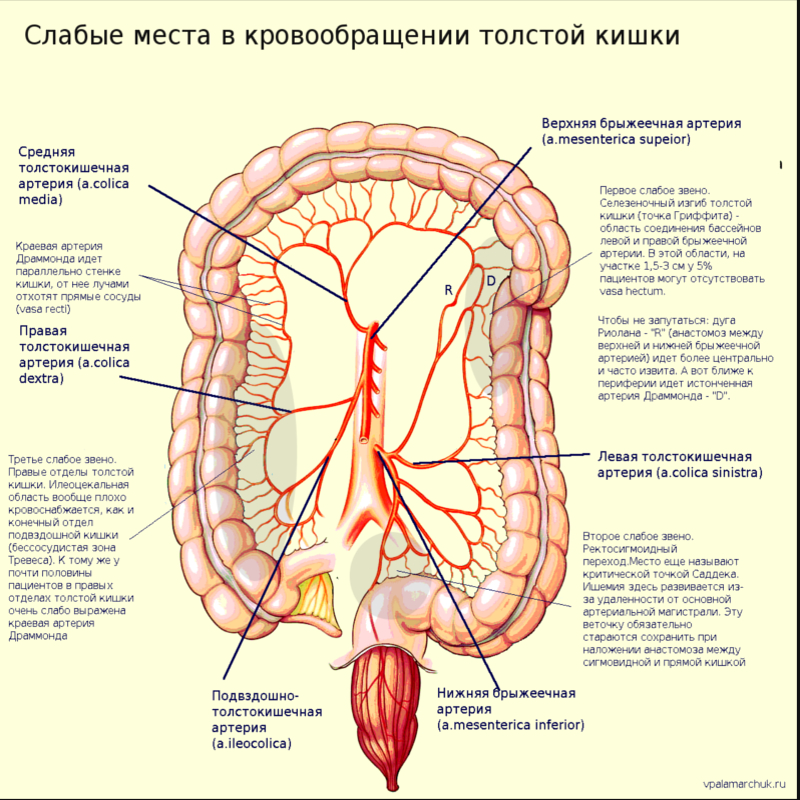
1. Илеоцекальный угол. Или точка Гриффитса. Наиболее подверженная ишемии область. У половины населения здесь отмечается плохое развитие артерии Драммонда. У 5% пациентов на участке 1,5-3 см выявляется «бессосудистая зона». В этом месте от артерии Драммонда не отходят прямые сосуды (vasa recti). Левые отделы толстой кишки и илеоцекальный угол участвуют в 75% случаев ишемического колита
2. Ректосигмоидный переход. Здесь располагается так называемая «критическая точка Судека» — наиболее удаленная от магистральный артерий зона. Идущая кольцом артерия Драммонда делает крутой поворот к центру, почему vasa recti имеют увеличенную длину. Ишемия в этой области выявляется реже. Очень ответственная область при наложении ректосигмоидного анастомоза. Vasa recti нужно сохранить.
3. В правых отделах толстой кишки, нечасто, но тоже могут возникнуть проблемы. Из-за плохого развития краевой артерии Драммонда.
Клинические проявления ишемического колита
Клиника не отличается особой специфичностью и характеризуется болевым синдромом, повторяющимися кишечными кровотечениями, наличием неустойчивого стула с патологическими примесями. Степень выраженности симптомов во многом определяется характером течения и формой заболевания.
Сейчас выделяют три формы ишемии:
1. Гангренозная форма. Самая тяжелая. Это и есть инфаркт кишечника. Возникает при полной закупорке брыжеечного сосуда (тромбоз, эмболия). Характеризуется некрозом всех оболочек обескровленного сегмента толстой кишки. Начало острое. Развивается сильный болевой синдром, шоковое состояние, тошнота, рвота. Причем в первые часы перитонеальных симптомов не определяется (сначала отмирает слизистая оболочка, брюшина еще не повреждена). Сильный болевой синдром без перитонеальной симптоматики. На обзорной рентгенограмме определяются раздутые газом петли толстой кишки. Смертность достигает 90%.
2. Транзиторная форма. Это наиболее частый вариант ишемического колита. Кровообращение нарушается не полностью, периоды ишемии преходящие. Возникает некроз чувствительной к гипоксии слизистой оболочки. Чаще страдают левые отделы толстой кишки и селезеночный угол. Боль усиливается через некоторое время после приема пищи. возможен метеоризм, повышение температуры, примесь крови в кале.
3. Псевдотуморозная форма. По сути — продолжение предыдущей формы. Характерно постепенное развитие сужения участка кишки в области ишемии. Это связано с постепенным замещением мышечных волокон рубцовой тканью. Стриктура может напоминать опухоль или проявление болезни Крона.
Клиницисты обычно выделяют две формы, по локализации: левосторонняя и правосторонняя. Правосторонние формы колита обычно связаны со стенозом верхней брыжеечной артерии, менее благополучны в лечении (в 4 раза чаще возникает необходимость в операции и в 2 раза выше смертность)
Диагностика
Аускультация. При значительном сужении брыжеечного сосуда возможно систолического шума в животе. Верхнюю брыжеечную артернию слушаем на 3-4 см ниже мечевидного отростка, нижнюю — чуть выше пупка.
Анализ крови. В анализах какой-то специфической картины не будет. Все зависит от сопутствующих заболеваний. При остром нарушении кровообращения в крови повышается гематокрит (выброс эритроцитов в кровь из депо), при развитии воспалительного процесса — повышение уровня лейкоцитов, С-реактивного белка. Часто выявляется тенденция к гиперкоагуляции. В кале определяется избыточное количество слизи с примесью крови.
Повышение лактата, лактатдегидрогеназы и креатинина говорит о повреждении тканей.
Ультразвуковое доплеровское сканирование. Важный метод диагностики, определяющий уменьшение диаметра сосуда, увеличение скорости кровотока в области сужения. Проблема для ультразвука — кишечные газы: раздутые петли кишечника сильно мешают в диагностике.
Проба с нагрузкой. При скрытом течении ишемического синдрома показано исследование после пищевой нагрузки (50 граммов глюкозы на 200 мл воды). Затем проводят измерение показателей на УЗДГ.
Селективная ангиография. Метод инвазивный, осуществляется введением катетера в бедренную артерию до места отхода брыжеечной артерии. Обычно применяется при намерении хирургического вмешательства. При легких случаях ишемии ангиография не показана.
Обзорная рентгенография. Информативна только при тяжелых формах.
Ирригоскопия. Определяется утолщение и ригидность кишечной стенки, исчезновение гаустраций. Выявляются дефекты наполнения — «симптом отпечатка большого пальца». Поврежденная слизистая кишки отслаивается, подобно волдырю при ожоге. Мелкозубчатость рельефа слизистой — эффект «зубьев пилы» (очаги атрофии слизистой сменяются ее пролиферацией). Определяются изъязвления, псевдодивертикулы. Возможно выявление симптома «дымящей трубы» — щелевидных участков просветления между контрастным веществом и стенкой кишки (за счет отека подслизистого слоя). Стенка кишки как бы раздваивается.
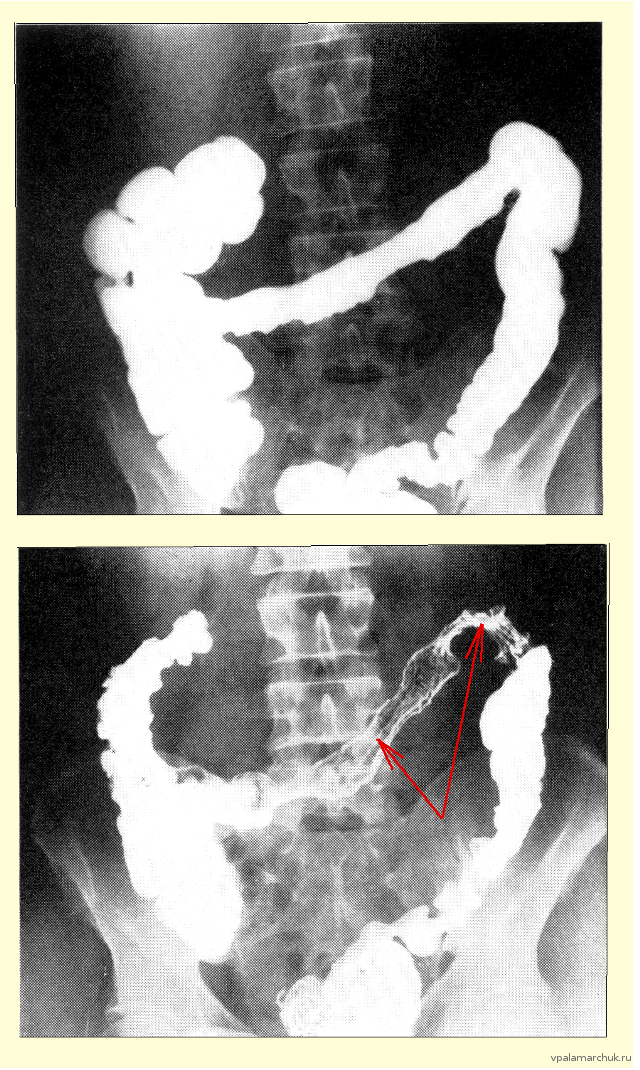
Фото из очень старой статьи, когда диагностика только зарождалась:1969 год (Early diagnosis of ischemic colitis, E.Dombal, D.Fletcher and R.Harris). Четко видна потеря гаустрации толстой кишки, раздвоения слизистой и стеноз в области илеоцекального угла
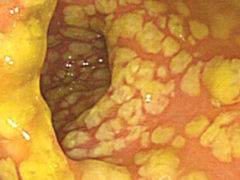
Колоноскопия. При эндоскопии выявляется набухшая, рыхлая, бледноватая слизистая. Могут быть подслизистые геморрагии, которые могут изъязвляться. При псевдотуморозной форме могут выявляться участки стеноза, напоминая циркулярную опухоль. Для предотвращения снижения кровотока в кишке колоноскопию проводят без подготовки. Количество вводимого воздуха должно быть минимальным.
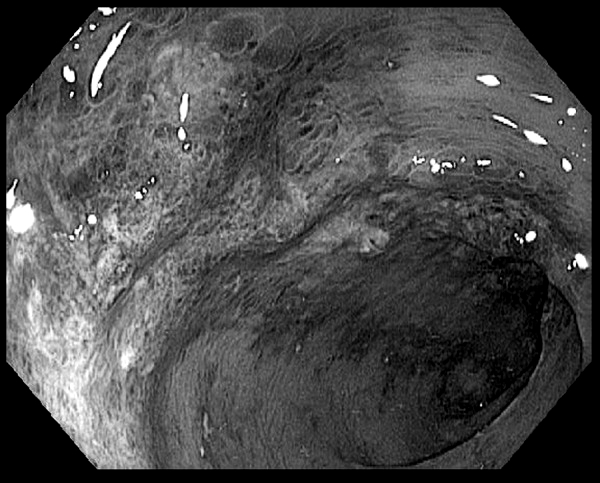
Очень интересная фотография. Наблюдается отек слизистой противобрыжеечного края (ишемическая дорожка). Где хуже всего снабжается стенка кишки? Конечно на самом дальнем расстоянии от брыжейки! Из журнала Clinics in Colon and Rectal Surgery, C.Washington, S.Carmichael, 2012 г
Компьютерная томография. Проводится пациенту с клиникой «острого живота». Метод необходим для исключения других неотложных проблем. Для верификации сосудов необходим контраст. Для КТ (собственно, как и для МРТ) пока не разработаны критерии диагностики.
Лапароскопия. При острой ишемии клиника очевидна: бледная или синюшная поверхность слизистой толстой кишки. В более поздних случаях — почерневшая омертвевшая часть кишечника с развивающейся картиной перитонита. При преходящих формах ишемии внешние изменения кишечной стенки могут не определяться.
Лечение
Кровоток нужно как можно быстрее улучшить.
При гангренозной форме показано неотложное хирургическое лечение. Операции подразделяют по основным направлениям:
— направленные на ликвидацию окклюзии сосуда (удаление пораженного отдела с протезированием, удаление атеросклеротической бляшки)
— операции, создающие новые пути кровотока — шунтирование
— резекция пораженного отдела кишечника (когда уже имеются необратимые изменения)
В первые часы развития острой мезентериальной ишемии может быть эффективна тромболитическая терапия: стрептокиназа, урокиназа и актилаза. Внутренний слизистый слой повреждается очень быстро, но если успеть растворить тромб и нормализовать кровоток, то слизистая способна полностью восстановиться.
При неокклюзивных формах целесообразно использование:
— Антиагреганты (гепарин или низкомолекулярные: фраксипарин)
— Вазодилататоры (нитроглицерин, изосорбит-5-мононитрат)
— Антиагреганты (клопидогрель,тиклопидин, пентоксифиллин)
— Спазмолитики (дюспаталин, но-шпа, децител)
— Ангиопротекторы (солкосерил, актовегин)
— Улучшающие микроциркуляцию (латрен,реосорбилакт)
— Антиоксиданты (токоферол — вит Е)
— Снижение воспалительного процесса в толстой кишке (5-аминосалициловая кислота — пентаса)
Что именно войдет в состав схемы лечения очень зависит от сопутствующих заболеваний. Прием нитроглицерина также возможен и с диагностической целью (после приема нитроглицерина улучшается кровоток, что может снять болевой синдром). Пентаса предпочтительней, чем салофальк, так как работает в более «высоких» отделах толстой кишки. Гепарин и его низкомолекулярные аналоги (клексан, фраксипарин) применяется в стационаре и при острой ишемии.
Паламарчук В.
Если вы нашли опечатку в тексте, пожалуйста, сообщите мне об этом. Выделите фрагмент текста и нажмите Ctrl+Enter.